Résistance aux antimicrobiens : Une crise sanitaire silencieuse qui menace le monde
2 octobre 2023
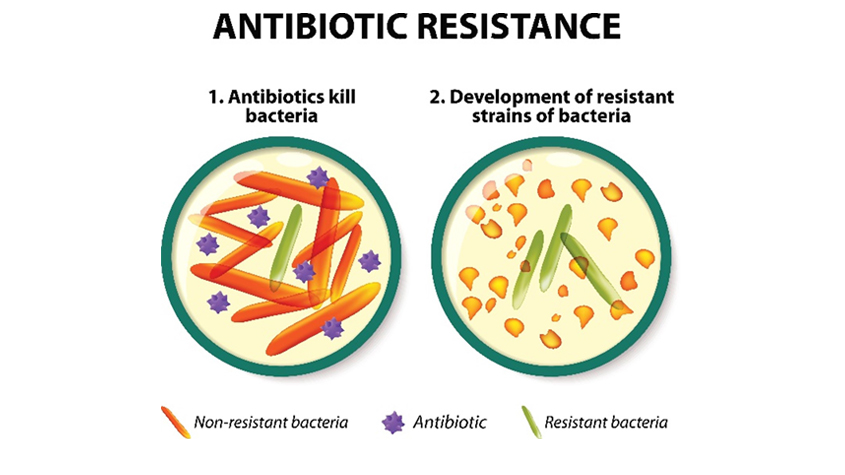
Depuis leur découverte il y a près de neuf décennies, les antibiotiques ont transformé le monde de la médecine moderne. Ils ont joué un rôle déterminant dans la lutte contre certaines maladies mortelles et dévastatrices et ont sauvé un nombre incalculable de vies. L’utilisation abusive des antibiotiques constitue néanmoins un risque en matière de santé publique. Les antibiotiques étant de plus en plus souvent prescrits et utilisés de manière abusive, les bactéries acquièrent la capacité d’y résister, ce qui peut nuire à leur efficacité. La résistance aux antibiotiques peut compromettre une avancée médicale majeure, ce qui inquiète les responsables politiques du monde entier.
La découverte en 1928 de la pénicilline, premier antibiotique au monde, a marqué un tournant dans les progrès de la médecine, réduisant considérablement les taux de mortalité et augmentant l’espérance de vie à l’échelle mondiale. Pourtant, plus de 90 ans plus tard, nous constatons une diminution de l’efficacité de ces “médicaments miracles”. Les maladies infectieuses, une fois rendues inoffensives par les antibiotiques, retrouvent leur virulence. Les mécanismes peuvent varier, mais le résultat est toujours le même : les bactéries évoluent pour résister aux médicaments précisément conçus pour les neutraliser. En raison du processus de sélection naturelle, ces souches résistantes aux antibiotiques ne se contentent pas de survivre, elles prolifèrent et transmettent leurs caractéristiques génétiques robustes aux générations suivantes.
Le coût alarmant de la RAM
Le coût financier et humain de l’augmentation de la résistance aux antimicrobiens est alarmant. Selon les projections, les retombées économiques d’ici à 2050 pourraient dépasser les 2000 milliards de dollars américains au niveau mondial et plonger 28 millions de personnes dans la pauvreté. Des études récentes, comme celle publiée dans The Lancet en 2022, amplifient ces préoccupations, attribuant près de cinq millions de décès en 2019 aux infections bactériennes résistantes aux médicaments. La même étude révèle que la RAM est actuellement la troisième cause de décès dans le monde, dépassée seulement par les maladies cardiaques et accidents vasculaires cérébraux, et surpassant le nombre de décès dus au VIH/SIDA, au cancer du sein et au paludisme.

Effets sur les objectifs de développement durable (ODD)
Mais la menace posée par la RAM va plus loin, avec des effets concrets sur les 17 objectifs de développement durable (ODD) des Nations Unies, de la pauvreté au bien-être animal en passant par les inégalités. ODD n° 3: L’objectif “Bonne santé et bien-être” est celui qui répond le plus directement à la RAM. En 2019, un nouvel indicateur relatif à la RAM a été intégré dans le dispositif de suivi des objectifs de développement durable. Cet indicateur permet de surveiller la fréquence des infections sanguines dues à deux agents pathogènes résistants aux médicaments : le Staphylococcus aureus résistant à la méthicilline (SARM) et le E. coli résistant aux céphalosporines de troisième génération (C3G).
Surutilisation et utilisation abusive des antibiotiques
La lutte contre la RAM passe par l’examen de ses causes profondes, qui peuvent être regroupées en quatre grandes catégories : l’utilisation excessive et abusive chez les humains, de mauvaises pratiques similaires pour l’élevage des animaux, l’élimination des déchets solides et liquides non traités des hôpitaux, et les déchets industriels et humains. Le changement climatique et la pollution atmosphérique assombrissent encore le tableau, intensifiant la fréquence et l’ampleur des épidémies et exacerbant ainsi la charge posée par les maladies infectieuses.
Les prescriptions abusives d’antibiotiques et l’automédication font partie intégrante du problème de surutilisation et d’utilisation abusive par les humains. Une étude menée en 2017 par la Banque mondiale auprès de six pays en développement a révélé que plus de 60% des visites en pharmacie aboutissaient à la délivrance d’antimicrobiens sans diagnostic clinique. Cette question n’est en aucun cas limitée aux soins de santé primaires; une autre étude suggère qu’aux États-Unis d’Amérique, près d’un tiers des antibiotiques prescrits par les services d’urgence sont inadaptés, tout comme 40% des antibiotiques prescrits en Australie aux patients en attente d’une intervention chirurgicale ou traités par chimiothérapie. En 2022, une étude menée par l’OMS en Europe a conclu qu’un patient sur deux utilisait les antibiotiques restants d’une ordonnance précédente ou obtenait des antibiotiques sans ordonnance. Cette propension à l’automédication, susceptible d’être encore plus répandue dans les pays en développement, peut être liée à un manque d’informations, à des coûts de santé prohibitifs ou à un accès limité à des soins de qualité.
En résumé, la résistance aux antimicrobiens pose tout un ensemble de défis étroitement liés : garantir la disponibilité, l’accessibilité financière (question de l’accès) et l’utilisation durable des antibiotiques (conservation et gestion), et mettre au point des diagnostics, des vaccins et des produits thérapeutiques (innovation) qui réduiraient leur nécessité.
Les limites de l’innovation pharmaceutique
Le plus grand défi est probablement celui de l’innovation - ou plutôt de son absence. Ainsi, en 2019, seuls six des 32 antibiotiques au stade clinique qui ciblaient la liste OMS des agents pathogènes prioritaires pouvaient être qualifiés d’“innovants” selon les critères de l’OMS en matière d’innovation, à savoir une nouvelle classe chimique, une nouvelle cible et un nouveau mode d’action contre l’agent pathogène, ainsi que l’absence de résistance croisée avérée. Une autre étude indique que seuls 16% des nouveaux antibiotiques au stade du développement (sept sur 43) pouvaient être considérés comme “novateurs¨. Le défi de l’innovation peut également être lié à l’alignement des mesures d’incitation économique sur la dynamique du marché pharmaceutique et les autres parties prenantes.
Des disparités dans l’innovation
Les droits de propriété intellectuelle, y compris les brevets, peuvent servir d’instruments pour stimuler la recherche-développement en matière de technologie de la santé, y compris pour les médicaments, les diagnostics et les produits thérapeutiques. Les droits de propriété intellectuelle offrent une exclusivité commerciale limitée dans le temps, récompensant les investissements importants tels que le financement, le capital intellectuel et une vaste gamme de ressources nécessaires à la recherche-développement, tout en agissant comme des actifs incorporels augmentant la valeur des différentes parties prenantes sur le marché. Par exemple, dans les années 1950 et 1960, des antibiotiques révolutionnaires comme la streptomycine ont été mis au point dans le cadre d’une collaboration de recherche entre l’université Rutgers et Merck, et soutenus par des droits de brevet.
Les tendances récentes laissent entrevoir un marché et des environnements de recherche-développement nuancés. Les petites entreprises de biotechnologie et les centres de recherche universitaires sont de plus en plus à l’avant-garde des solutions en matière de résistance aux antimicrobiens, attirant parfois des investissements de grandes entreprises pharmaceutiques. Par exemple, l’entreprise Forge Therapeutics, établie aux États-Unis d’Amérique, a conclu en 2020 un accord important avec Roche, grande société pharmaceutique suisse, pour un antibiotique ciblant les infections bactériennes résistantes aux traitements. Cet accord a offert à Forge une mesure d’incitation non négligeable pour ses recherches sur les questions liées à la RAM. D’autres entreprises comme Sanofi ont également lancé de nouvelles initiatives telles que les transferts de technologie pour faciliter la production locale d’antibiotiques au Nigéria.
Les facteurs qui conduisent à l’innovation dans le domaine des technologies de la santé sont complexes et vont au-delà du simple gain financier. Des partenariats entre diverses parties prenantes voient le jour, ce qui pourrait conduire à un changement plus large de la stratégie et des comportements dans le domaine pharmaceutique. Ces partenariats sont animés à la fois par des modèles traditionnels de recherche-développement, et des modèles nouveaux et ouverts susceptibles de répondre aux défis posés par la RAM.
Répondre à la RAM grâce à la collaboration
Outre les formes traditionnelles de recherche-développement en interne par les entreprises pharmaceutiques, deux organisations pionnières font progresser la recherche sur les antibiotiques : le Global Antibiotic Research & Development Partnership (GARDP) et Combating Antibiotic-Resistant Bacteria Biopharmaceutical Accelerator (CARB-X). Le GARDP accélère la recherche-développement et favorise l’accès aux traitements pour les infections résistantes aux traitements en collaborant avec des partenaires privés, publics et à but non lucratif. CARB-X joue le rôle d’un dénicheur de talents et de mentor pour les technologies antibactériennes émergentes, en les propulsant au cœur des essais cliniques.
Nouveaux accords de licence
En 2022, le GARDP a conclu un accord de licence et de transfert de technologie avec Shionogi, une société pharmaceutique japonaise, afin d’élargir et d’accélérer l’accès au traitement antibiotique de certaines infections bactériennes chez les adultes. La collaboration entre le GARDP, Shionogi et l’organisation Clinton Health Access Initiative (CHAI) représente une grande avancée dans le recours à la concession de licences volontaires pour permettre l’accès aux nouveaux antibiotiques. L’accord de licence revêt également une importance stratégique car il est le premier à se concentrer sur un antibiotique répondant à des priorités de santé publique. Il est également significatif que la licence ait été concédée par l’une des rares entreprises pharmaceutiques de taille moyenne ou grande disposant d’un portefeuille dynamique de développement d’antibiotiques.
Plus récemment, en 2023, le ARDP a signé un accord de sous-licence avec Orchid Pharma Ltd, une société pharmaceutique indienne. L’accord de sous-licence de fabrication comprend d’importantes dispositions en matière d’accès, d’environnement et de gestion, notamment la fixation d’un prix de revient majoré assorti d’un engagement à réduire les coûts en fonction des volumes, afin que le produit reste abordable pour les patients et les systèmes de santé dans les pays à faibles ressources.
Nécessité de réorienter la stratégie et les priorités en matière de santé mondiale
La lutte contre la résistance aux antimicrobiens ne se résume pas à des actes philanthropiques conciliant incitations commerciales et ingéniosité technique; elle exige également une réorientation de la stratégie et des priorités en matière de santé mondiale. L’OMS, par exemple, a réalisé des progrès grâce à des systèmes tels que le système de classification des antibiotiques (AWaRe) afin d’optimiser la gestion des antibiotiques et de souligner l’importance d’une utilisation appropriée. Elle a également lancé le Système mondial de surveillance de la résistance aux antimicrobiens (GLASS), qui est le premier effort de collaboration à l’échelle mondiale visant à normaliser la surveillance de la RAM. Néanmoins, dans les pays à revenu faible et intermédiaire, l’utilisation de programmes de surveillance reste limitée, ce qui rend difficile l’identification des besoins pour un produit en particulier.
“Une seule santé” et la RAM
La lutte contre la résistance aux antimicrobiens nécessite une modification de la stratégie mondiale en matière de santé, conformément aux principes de l’initiative “Une seule santé”. “Une seule santé” est une approche globale, multidisciplinaire et multisectorielle qui vise à répondre aux enjeux sanitaires à l’échelle mondiale, y compris la résistance aux antimicrobiens, et qui fait intervenir des acteurs et des secteurs autres que ceux de la santé. Un protocole d’accord quadripartite a été signé par l’OMS, l’Organisation mondiale de la santé animale (OMSA), l’Organisation des Nations Unies pour l’alimentation et l’agriculture (FAO) et le Programme des Nations Unies pour l’environnement (PNUE) en 2022. Cet accord offre aux quatre organisations un cadre formel pour relever les défis que pose la RAM aux humains, aux animaux, aux plantes et aux écosystèmes, grâce à une approche plus intégrée et mieux coordonnée. C’est dans ce contexte qu’a été élaboré le Plan d’action conjoint “Une seule santé” (2022-2026), qui vise à favoriser le changement et la transformation nécessaires pour atténuer les effets des enjeux sanitaires actuels et futurs sur les humains, les animaux, les plantes et l’environnement aux niveaux mondial et national. En outre, l’OMPI soutient activement les travaux en cours dans le cadre de cette initiative.